Les spermatozoïdes in vitro sont-ils une solution à l’infertilité?

De quoi on parle
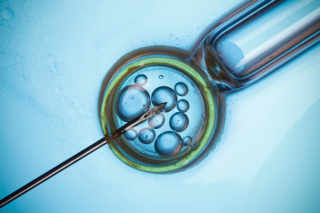
Depuis une bonne dizaine d’années, plusieurs équipes scientifiques du monde entier tentent intensivement de reproduire in vitro la spermatogenèse. En septembre dernier, les chercheurs d’une start-up lyonnaise ont annoncé y être parvenus. Selon les experts interrogés, ces résultats n’ont pas fait l’objet de publication scientifique et demandent à être confirmés. Néanmoins, nul doute que d’ici à quelques années seulement on saura créer des spermatozoïdes in vitro et vaincre une partie des stérilités masculines.
Partout à travers le monde, des chercheurs tentent de reproduire dans des éprouvettes le cycle de la spermatogenèse. Différentes approches sont testées depuis une quinzaine d’années. Si la science cherche à copier ce processus complexe, c’est dans le but d’offrir des solutions aux hommes souffrant de certaines formes d’infertilité et pour qui la procréation médicalement assistée ne peut rien.
Environ 1% des hommes souffre d’azoospermie, c’est-à-dire qu’ils ne produisent pas de spermatozoïdes. Deux causes peuvent en être responsables. Soit ils n’ont pas dans leurs testicules de cellules germinales (les cellules susceptibles de se transformer en spermatozoïdes). Soit il leur manque la «machinerie» biologique qui permet à ces cellules germinales d’évoluer et de devenir des spermatozoïdes. Un accident, une chimiothérapie ou le fait que les testicules ne soient pas «descendus» avant la naissance (cryptorchidie) peuvent expliquer cette anomalie. Dans 40% des cas, cependant, les causes de l’azoospermie restent indéterminées.
74 jours de maturation
Mais reprenons tout depuis le début. A l’origine de chaque individu, il y a la rencontre entre un ovule (libéré par l’ovaire chez la femme) et un spermatozoïde, suite à un rapport sexuel. La production de spermatozoïdes, quant à elle, se fait au terme d’un processus complexe et long de 74 jours: c’est la spermatogenèse. Elle a lieu dès la puberté et se poursuit durant toute la vie adulte. Pour devenir des spermatozoïdes à même de féconder l’ovule, les cellules germinales masculines vont devoir passer par différentes étapes hautement régulées au sein des tubes séminifères, dans les testicules. Il s’agit de grandes «usines» qui permettent la fabrication des spermatozoïdes: les cellules germinales y croissent, prennent une forme de «têtard», acquièrent leur flagelle (leur «queue»), puis commencent à bouger. Elles se débarrassent également d’une moitié de chacun de leurs chromosomes pour se transformer en spermatozoïdes. Le processus est si délicat que de nombreuses erreurs peuvent l’enrayer et causer une infertilité.
Pourtant, malgré la complexité de ce processus, une start-up de Lyon a annoncé en septembre dernier avoir réussi, en première mondiale, à obtenir en laboratoire des spermatozoïdes humains complets à partir de cellules souches germinales. Comment? En créant un dispositif de culture inédit en trois dimensions, qui est construit comme une copie des tubes séminifères dans lesquels a lieu la spermatogenèse. Dans ce dispositif, les chercheurs ont reproduit un environnement riche en nutriments et en hormones nécessaires à la production des cellules reproductives.
Si elle semble prometteuse, cette recherche n’a cependant fait l’objet d’aucune publication sérieuse. Ce qui prouve qu’elle n’a pas convaincu la communauté scientifique: «Le protocole scientifique n’est pas clairement établi, si bien que ce projet manque de crédibilité», explique Serge Nef, professeur à la Faculté de biologie et de médecine de l’Université de Genève. Un avis que partage Laurent Vaucher, médecin responsable de la consultation en andrologie au Centre hospitalier universitaire vaudois (CHUV). Ce dernier confirme qu’à ce jour «personne n’a publié d’articles confirmant qu’il était capable de produire des spermatozoïdes humains in vitro».
L’infertilité masculine, mystérieuse et taboue
Des spermatozoïdes peu nombreux ou carrément absents, peu mobiles, ou porteurs de défauts morphologiques. Aujourd’hui, un homme sur cinq a de la peine à concevoir. L’infertilité masculine est un tabou dont les causes demeurent largement mystérieuses. Dans 40% des cas, elle ne s’explique pas. Pour le reste, on sait que des problèmes hormonaux, anatomiques ou congénitaux peuvent en être à l’origine. On sait par ailleurs que les troubles sexuels, l’obésité, le diabète et les toxiques (tabac, perturbateurs endocriniens) nuisent à la fertilité.
Pour les couples qui ne peuvent pas procréer naturellement – entre 15 et 20% – la médecine offre toutefois des alternatives. La procréation médicalement assistée (par prélèvements testiculaires, don de sperme ou injection intracytoplasmique de spermatozoïde (ICSI) dans l’ovule) permet d’aider la grande majorité des hommes concernés. L’infertilité masculine n’est donc pas une route sans issue, sauf pour moins d’1% d’hommes privés de cellules germinales. Ce sont eux qui pourraient bénéficier des recherches novatrices sur la spermatogenèse.
Entre recherche et sécurité
Malgré tout, la recherche avance et le domaine est en pleine expansion. Aujourd’hui, les scientifiques sont déjà capables de créer des spermatozoïdes artificiels chez l’animal. A partir de prélèvements de tissus testiculaires immatures chez des souriceaux, des chercheurs japonais et américains ont réussi à reproduire in vitro les processus de différenciation des cellules mâles qui ont lieu durant la puberté. La fécondation in vitro a permis de générer, dans un second temps, des bébés souris fertiles et sains. Cette technique offre des perspectives cliniques en particulier pour les enfants atteints de cancer qui doivent subir une chimiothérapie ou une radiothérapie. «Ces traitements peuvent détruire les cellules germinales et compromettre leur fertilité future. Une congélation préalable de tissus testiculaires pourrait permettre de l’éviter en utilisant la spermatogenèse in vitro associée aux techniques de fécondation in vitro», explique le Dr Fabien Murisier, directeur de Fertas, laboratoire romand spécialisé dans le diagnostic de l’infertilité masculine. Mais les recherches chez les rongeurs ne constituent qu’une étape dans la compréhension de ces mécanismes. Non seulement la spermatogenèse y est plus simple, mais les questions éthiques sont moins ardues que celles qui se posent avec la manipulation de matériel humain.
D’autres approches cherchent à rendre tout le processus artificiel. En reproduisant toutes les étapes de la spermatogenèse, en effet, on comprend les mécanismes qui permettent aux cellules souches non différenciées de devenir des cellules reproductives. Les chercheurs travaillent également sur des méthodes permettant d’obtenir des cellules reproductrices à partir de tissus adultes tels que la moelle osseuse. «Ce type de recherches pourrait, à terme, aider les patients totalement privés de cellules germinales à devenir fertiles», commente encore Fabien Murisier.
Avant que des applications pratiques voient le jour –pas avant dix ou vingt ans au moins, selon les approches – de nombreuses questions restent ouvertes. Notamment en ce qui concerne la sécurité de ces techniques. L’exemple de «Dolly», le mouton cloné né en 1996 qui a souffert de vieillissement prématuré, a montré que les manipulations in vitro pouvaient affecter le patrimoine génétique et épigénétique des individus conçus par ce biais et avoir des répercussions sur leur santé et leur fertilité. Il n’en demeure pas moins que ces recherches véhiculent beaucoup d’espoir pour les couples en recherche de parentalité.
L’obésité serait transmise par le sperme
Chez l’homme, l’obésité pourrait induire des modifications épigénétiques – c’est-à-dire qui ne touchent pas directement les gènes mais influencent leur expression – au niveau des spermatozoïdes. L’excès pondéral, ou les facteurs qui y conduisent, se transmettrait-il d’une génération à l’autre? C’est ce que semblent démontrer des travaux réalisés par des chercheurs de l’Université de Copenhague: au niveau de la chimie de leur ADN, les spermatozoïdes des hommes obèses seraient différents de ceux des hommes ayant un poids dans la norme, entraînant un fonctionnement différent des gènes en cause.
Pour Ariane Giacobino, médecin au Service de médecine génétique des Hôpitaux universitaires de Genève, «cette excellente étude confirme ce qui avait déjà été observé lors de modifications épigénétiques liées à d’autres problèmes alimentaires (lors de périodes de famine, par exemple), à des expositions à des toxiques environnementaux ou à des stress psychologiques intenses. A savoir que des modifications épigénétiques pourraient, via des modulations chimiques de l’ADN des spermatozoïdes ou des ovocytes, passer d’une génération à l’autre.»

Les raisons de la fragile fertilité des humains

Amis et ennemis de la fertilité
Pr René Frydman: «La connaissance peut être retardée, enfouie, mais tôt ou tard, elle se dévoile»
Les bébés nés par PMA ont-ils des troubles cognitifs ?

Infertilité
En fonction de l'âge, il est conseillé de consulter après six mois ou une année de tentatives infructueuses pour mettre en route une grossesse. L'absence de règles pendant six mois sans grossesse doit aussi amener à consulter. Enfin, il est bon de se rappeler que dans la moitié des cas la cause de l'infertilité se trouve chez l'homme.






